Esclerose Múltipla (EM)
Glossário de Saúde do Einstein
CID 10 - G35
- Doença
Trata-se de uma doença neurológica desmielinizante autoimune crônica provocada por mecanismos inflamatórios e degenerativos que comprometem a bainha de mielina que revestem os neurônios das substâncias branca e cinzenta do sistema nervoso central.
Alguns locais no sistema nervoso podem ser alvo preferencial da desmielinização característica da doença, o que explica os sintomas mais frequentes: o cérebro, o tronco cerebral, os nervos ópticos e a medula espinhal.
A prevalência e incidência de EM no mundo variam de acordo com a geografia e etnia, com taxas de prevalência variando de 2 por 100.000 na Ásia e mais de 100 por 100.000 na Europa e América do Norte.
No Brasil, estima-se que existam 40.000 casos da doença, uma prevalência média de 15 casos por 100.000 habitantes, conforme a última atualização da Federação Internacional de Esclerose Múltipla e Organização Mundial da Saúde publicadas em 2013. O número estimado de pessoas com Esclerose Múltipla no mundo aumentou de 2,1 milhões em 2008 para 2,3 milhões em 2013.
A doença atinge geralmente entre pessoas jovens em média entre 20 e 40 anos de idade, predominando entre as mulheres.
As causas envolvem predisposição genética (com alguns genes já identificados que regulam o sistema imunológico) e combinação com fatores ambientais, que funcionam como “gatilhos”:
- infecções virais (vírus Epstein-Barr)
- exposição ao sol e consequente níveis baixos de vitamina D prolongadamente
- exposição ao tabagismo
- obesidade
- exposição a solventes orgânicos
- estes fatores ambientais são considerados na fase da adolescência, um período de maior vulnerabilidade.
Nos portadores de esclerose múltipla as células imunológicas invertem seu papel: ao invés de protegerem o sistema de defesa do indivíduo, passam a agredi-lo, produzindo inflamações. As inflamações afetam particularmente a bainha de mielina – uma capa protetora que reveste os prolongamentos dos neurônios, denominados axônios, responsáveis por conduzir os impulsos elétricos do sistema nervoso central para o corpo e vice-versa.
Com a mielina e os axônios lesionados pelas inflamações, as funções coordenadas pelo cérebro, cerebelo, tronco encefálico e medula espinhal ficam comprometidas. Desta forma surgem os sintomas típicos da doença, como alterações na visão, na sensibilidade do corpo, no equilíbrio, no controle esfincteriano e na força muscular dos membros, com consequentemente redução da na mobilidade ou locomoção.
Os surtos (desmielinização) ocorrem a partir do surgimento de um novo sintoma neurológico ou piora significativa de um sintoma “antigo”, com duração mínima de 24 horas.
Para ser considerado um novo surto é necessário que ocorra um intervalo mínimo de 30 dias entre eles - caso contrário, considera-se o sintoma do mesmo surto em andamento. A recuperação dos ataques destas inflamações (desmielinização), chamados de surtos, pode ser total ou parcial (remielinização).
O quadro clínico de cada surto é variável e pode apresentar mais de um sintoma.
Alguns pacientes apresentam piora dos sintomas na ocorrência de febre ou infecções, frio extremo, calor, fadiga, exercício físico, desidratação, variações hormonais e estresse emocional – no geral são situações transitórias. Atenção especial às infecções, pois agravam o quadro clínico do paciente desencadeando sintomas que podem ser considerados surtos, mas nestas situações é considerado “falso ou pseudo-surto”.
Sinais e sintomas
Os mais comuns são:
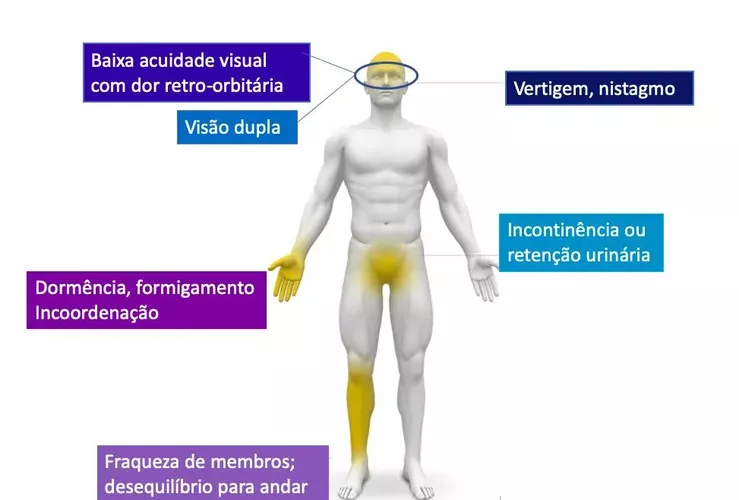
- Fadiga (fraqueza ou cansaço)
- Sensitivas: parestesias (dormências ou formigamentos), nevralgia do trigêmeo (dor ou queimação na face)
- Visuais: neurite óptica (visão borrada, mancha escura no centro da visão de um olho – escotoma – embaçamento ou perda visual), diplopia (visão dupla)
- Motoras: perda da força muscular, dificuldade para andar, espasmos e rigidez muscular (espasticidade)
- Ataxia: falta de coordenação dos movimentos ou para andar, tonturas e desequilíbrios
- Esfincterianas: dificuldade de controle da bexiga (retenção ou perda de urina) ou intestino
- Cognitivas: problemas de memória, de atenção, do processamento de informações (lentificação)
- Mentais: alterações de humor, depressão e ansiedade
Formas clínicas da EM:
- remitente-recorrente (EMRR)
- secundária progressiva (EMSP)
- primária progressiva (EMPP)
A primeira forma de esclerose múltipla chamada surto-remissão ou remitente-recorrente (EMRR) engloba cerca de 85% dos casos. Ele é caracterizada pela ocorrência dos surtos e melhora após o tratamento (ou espontaneamente). Geralmente ocorre nos primeiros anos da doença com recuperação completa e sem sequelas. Os surtos duram dias ou semanas. Em média os surtos se repetem uma vez por ano caso não inicie o tratamento adequado.
Em um prazo de 10 anos, aproximadamente, metade desses pacientes evoluirá para a segunda forma da doença, conhecida como secundariamente progressiva (EMSP). Nesta etapa os pacientes não se recuperam mais plenamente dos surtos e acumulam sequelas. Eles têm, por exemplo, uma perda visual definitiva ou maior dificuldade para andar, o que pode levar à necessidade de auxílio para mobilidade ou locomoção, como apoio de bengala ou cadeira de rodas.
Nos 10% dos casos restantes ocorre a chamada forma progressiva primária (EMPP), quando ocorre gradativa piora surtos.
E 5% dos pacientes apresentam a quarta forma doa doença, mais rápida e agressiva, chamada progressiva com surtos (EMPS). Nesta quarta forma estão combinados a progressão paralela do processo desmielinizante e comprometimento mais precoce dos axônios.
Diagnóstico
Para o diagnóstico da esclerose múltipla são utilizados os Critérios de McDonald de 2017, que consideram vários aspectos clínicos e de imagem, associado a análise do liquor com a pesquisa de marcadores específicos. A Ressonância Magnética de crânio e coluna (medula espinhal) é a principal ferramenta para o diagnóstico das doenças desmielinizantes do SNC.
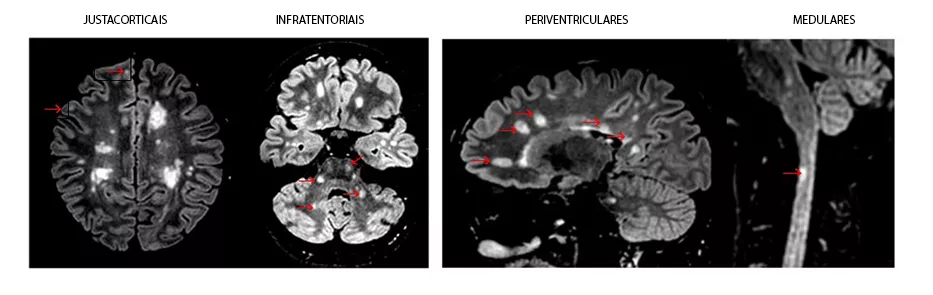
Na ressonância magnética, as lesões desmielinizantes típicas da doença tem que preencher critérios de disseminação no tempo e no espaço:
- Presença de uma lesão em pelo menos 2 locais do SNC, de quatro localizações típicas: justacorticais/corticais; periventriculares; infratentoriais e medulares. Estas são necessárias para cumprir o critério de disseminação no espaço.
Veja nas imagens abaixo as áreas arredondadas na cor branca são as típicas lesões desmielinizantes da EM, apontadas com a setas.
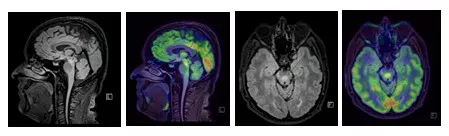
No Hospital Israelita Albert Einstein temos equipamentos de alto campo (RM 3-Tesla) e de medicina nuclear (PET-RM) para o diagnóstico mais preciso das doenças desmielinizantes, a disponibilização laudos mais rápidos, específicos e estruturados em parceria com a Medicina Diagnóstica Einstein, onde se detalha as características de cada paciente incorporando análises alinhadas ao desenvolvimento do conhecimento na identificação e interpretação das imagens obtidas, o que amplia o seguimento clínico na avaliação da eficácia e da segurança dos diversos tratamentos.
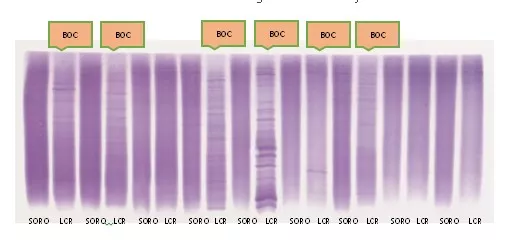
O exame de coleta de líquor - LCR (líquido cefalorraquidiano), material extraído por uma punção na coluna lombar, auxilia na confirmação do diagnóstico de EM. A pesquisa da bandas oligoclonais (BOC) no liquor e sua interpretação é etapa importante na investigação diagnóstica da doenças desmielinizantes.
A figura abaixo demonstra 9 amostras de soro (sangue) e líquor (LCR) onde em 6 delas se encontra a presença de Bandas Oligoclonais (BOC) exclusivamente no LCR indicando parte do processo imunológico envolvido na Esclerose Múltipla. Este exame auxilia no diagnóstico da doença.
Diagnosticar a EM precocemente faz toda a diferença. Quanto mais cedo o tratamento é iniciado, maior a chance de modificar o curso natural da doença em longo prazo – reduzindo o número de surtos, de lesões e de sequelas neurológicas.
Tratamento Farmacológico
O tratamento dos pacientes com Esclerose Múltipla e doenças desmielinizantes em ambiente hospitalar ou no Centro de Terapia Medicamentosa segue os seguintes protocolos de tratamento clínico:
A figura abaixo ilustra como as medicações de alta eficácia para o tratamento da esclerose múltipla atuam na imunidade:
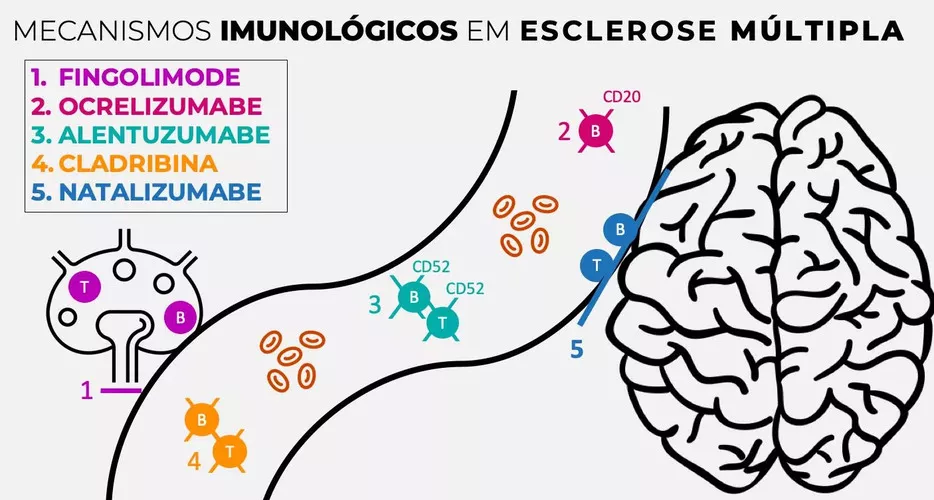
- Fingolimode: medicação oral que evita a saída dos linfócitos dos linfonodos
- Ocrelizumabe: anticorpo monoclonal de aplicação endovenosa semestral, leva a depleção de linfócitos B
- Alentuzumabe: anticorpo monoclonal de administração em dois ciclos com intervalo de 1 ano, leva a depleção de linfócitos T e B
- Cladribina: medicação oral, cuja administração é realizada em dois ciclos anuais (depleção imune de linfócitos B e T)
- Natalizumabe: anticorpo monoclonal de aplicação endovenosa mensal que impossibilita a entrada dos linfócitos dentro do sistema nervoso central.
Referências
Multiple Sclerosis. N Engl J Med 378;2 nejm.org January 11, 2018
Multiple sclerosis. Nat Rev Dis Primers 4, 43 2018